体外受精・顕微授精について
難治性の不妊症や高度乏精子症の場合は生殖補助技術による次の治療を行っています。
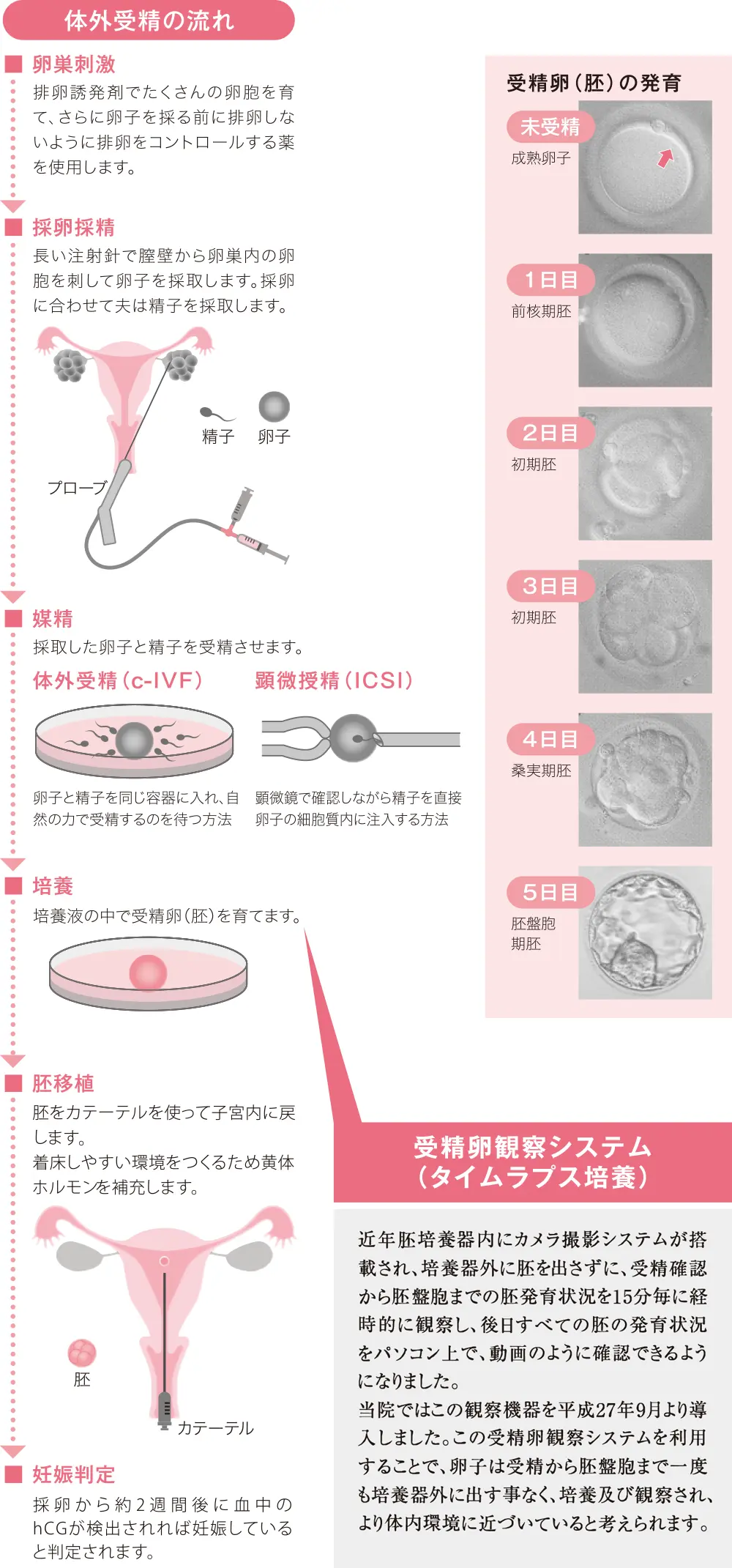
体外受精
経膣的に採取した卵子と精子を培養液中で受精させ、受精卵(胚)を子宮内に移植します。
顕微授精
顕微鏡下で精子を卵子の中に直接注入して受精させ、受精卵(胚)を子宮内に移植します。
凍結胚移植
受精卵(胚)を胚盤胞まで育てた状態で液体窒素(マイナス196度)の中に浸漬して保存します。採卵された時期とは別の排卵周期、もしくはホルモン剤で子宮環境を整えた周期に移植します。
精巣生検
無精子症の男性の精巣や精巣上体より組織を採取し精子の有無を確認します。生存精子が認められた場合は凍結保存が出来るため、1回の採取で数回の顕微授精が可能です。平成28年(2016)顕微鏡下で精子がいる可能性が高い精細管を採取する顕微鏡下精巣内精子回収術(MD-TESE)を導入しました。
卵子凍結・精子凍結(医学的適応)
悪性腫瘍の治療等、医学的介入により性腺機能の低下をきたす可能性を懸念する場合には、未受精卵子あるいは精子を凍結保存することが出来ます。詳しくはお問い合わせください。
妊娠率を高める工夫
卵子活性化
[精子が卵子を活性化する因子の放出障害がある場合、人為的に卵子を活性化すること]
顕微授精しても受精卵が得られない症例の中で、精子に卵子を活性化する因子の障害がある場合があります。そのような症例にカルシウムイオノフォア処理法や電気刺激法で、人為的に卵子を活性化することが出来ます。当院でも顕微授精しても受精率の低い症例にカルシウムイオノフォアを処理し、妊娠出産に成功しています。
子宮鏡検査
[子宮腔の観察:月経終了後から排卵前の時期に]
子宮の内膜に何らかの異常がある場合や、良好な胚を移植しても着床しない場合(着床不全)に子宮鏡検査を行います。この検査で大小さまざまの内膜ポリープが見つかることがあります。すべてが着床障害の原因ではありませんが、切除後に妊娠される患者さんが多く認められます。着床不全の原因となる慢性子宮内膜炎がないかどうかも調べます。
胚凍結
[胚に凍結保護剤を用い、マイナス196度の液体窒素の中で保存]
多数の胚が得られた場合、移植する胚数を制限することで多胎妊娠を少なく出来ます。残った胚を保存出来れば、次に採卵することなく移植出来ます。採卵をしないことで、体の負担や経費が軽減され、1回の採卵で妊娠出来るチャンスが増えることにもつながります。また、重症の卵巣過剰刺激症候群(OHSS)が予想される場合、その予防法として、その採卵周期の胚移植を中止し、良好な胚(胚盤胞)を保存することで採卵周期の妊娠を避け(妊娠するとより重症化するため)、その症状の軽減や回避が出来ます。ただし、胚盤胞まで到着する胚は受精卵の4割程度です。
アシストハッチング(孵化補助技術)
[透明帯を切開し、受精卵の孵化を補助する]
透明帯が肥厚し硬くなってふ化(ハッチング)がうまくいかないことが考えられます。そこで、ハッチングを補助してあげてから移植する技術です。方法は、化学的に膜を薄く溶かしたり、機械的に穴を開けたり、切開したりします。当院では、操作時間が短く、精度や安全性の高いレーザーを用いた方法を取り入れています。
胚盤胞移植
[体外で5~6日目まで培養し、胚盤胞まで発育した胚を移植]
自然妊娠の経過は、受精してから4~5日目まで卵管内で発育し、それから子宮に到達して着床します。胚盤胞まで発育した胚を移植することは、着床率が高まると考えられています。
タイムラプス培養
[カメラ撮影システムを搭載した培養器を用い、胚を培養器外に出さずに観察]
胚を培養器外に出さずに観察することで光や空気に触れる回数が減り、体内環境に近づくと考えられます。また、15~30分毎に撮影することで胚の発育を経時的に観察し、良好な移植胚を選択することが出来ます。
